Sisu
Eesnäärmevähi diagnoosi kahtlustatakse sageli esmalt siis, kui skriiningtestid, näiteks seerumi PSA või digitaalne rektaalne uuring, on ebanormaalsed. Diagnostilised testid võivad seejärel hõlmata MRI või MRI-TRUS fusiooni koos sihipärase biopsiaga või ultraheliga juhitud juhuslikku 12-südamelist biopsiat.Biopsia leidude põhjal kasutatakse kasvaja agressiivsuse kirjeldamiseks Gleasoni skoori.
Kasvaja täpseks staadiumiks määramiseks võib teha täiendavaid katseid, näiteks kompuutertomograafia, MRI, luude skaneerimine või PET-uuring. Kuna eesnäärmevähid võivad oma kasvu- või levimiskalduvuse poolest väga oluliselt erineda, on parimate ravimeetodite valimisel, kordumise riski määramisel ja haiguse prognoosi hindamisel oluline lavastus.
Sõeluuringud
Valdav enamus eesnäärmevähki avastatakse skriiningtestides enne sümptomite ilmnemist. Kaks peamist skriiningtesti on eesnäärmespetsiifilise antigeeni (PSA) test ja pärasoole digitaalne uuring, mis on kõige paremad, kui neid koos kasutada; kumbagi neist testidest ei tohiks kasutada üksi.
Üldiselt on sõeluuring soovitatav meestele alates 50. eluaastast, ehkki see on aktiivse arutelu valdkond.
Meestel, kellel on eesnäärmevähi riskifaktorid, näiteks haiguse perekondlik anamnees, soovitatakse testimist alustada tavaliselt varem.
Sõeluuringutega ei saa eesnäärmevähki diagnoosida, vaid pigem antakse arstidele teada, kas haiguse otsimiseks on vaja täiendavaid uuringuid.
Eesnäärmespetsiifilise antigeeni (PSA) testimine
PSA test on lihtne vereanalüüs, mis määrab eesnäärmespetsiifilise antigeeni taseme veres. PSA on eesnäärmerakkude sekreteeritav valk ja on eesnäärmekoe suhtes väga spetsiifiline.
See ei ole täiuslik test, kuna eesnäärmevähi korral on muid kõrgenenud tasemeid, näiteks healoomuline eesnäärme hüperplaasia (BPH) ja eesnäärmepõletik, ning PSA tase tõuseb loomulikult ka vanusega. Samamoodi võib mõnel eesnäärmevähiga mehel olla tavalised PSA testid ja mõned BPH ravimid, samuti rasvumine võivad põhjustada PSA taseme langust.
On PSA vahemikke, mida peetakse normaalseks ja kõrgeks, kuid testi tõlgendamise kõige olulisem tegur (kui see pole väga kõrge) on väärtuse muutus ajas.
Teisisõnu, suurenev PSA tase on sageli sisukam kui testi absoluutväärtus.
Varem kasutati normaalse ja võimaliku ebanormaalse PSA taseme eraldamiseks meelevaldset piirmäära 4 nanogrammi milliliitri kohta (ng / ml). See tähendab, et enam kui pool ajast, kui tase on suurem kui 4, pole põhjus vähk. Sarnaselt võib eesnäärmevähk esineda isegi tasemega alla 4 ng / ml.
PSA variatsioonid hõlmavad järgmist:
- PSA kiirus: See arv kirjeldab PSA muutust ajas ja selle väärtuse kiire tõus viitab vähile. Pole teada, kui kasulik see test praegusel ajal on.
- Tasuta PSA: Vaba PSA on PSA protsent veres, mis ei ole valkudega seotud. Kui tulemus on alla 10%, on kasvaja tõenäolisem vähk; kui tulemus on suurem kui 25%, on kasvaja tõenäoliselt healoomuline. Kahjuks langevad paljud tasemed vahemikku 10–25% ja nende väärtuste olulisus pole teada.
- PSA tihedus: See arv võrdleb PSA-d ultraheli või MRI eesnäärme suurusega, suurema PSA tihedusega on tõenäolisem vähk. Test on aga üsna ebapraktiline, kuna see nõuab eesnäärme ultraheli.
- Vanusepõhine PSA: See test eraldab eeldatava PSA taseme vanuse põhjal, kuid võib eirata mõnda eesnäärmevähki.
- Pro-PSA: See test võib aidata eristada 4–10 PSA-d, mis on seotud eesnäärmevähiga, võrreldes BPH-st tingitud tasemega. See võib olla kasulik, kui otsustatakse, kas biopsia on vajalik.
Digitaalne rektaalne eksam (DRE)
Digitaalses pärasoole uuringus (DRE) sisestab arst pärasoolesse kindaga määritud sõrme eesnäärme palpatsiooniks ja tükkide, kõvaduse või helluse kontrollimiseks. Kuna eesnääre asub otse pärasoole ees, eesnääret on selle lähenemisviisi abil üsna lihtne palpeerida.
Kuigi protseduur võib olla mõnevõrra ebamugav ja võib põhjustada urineerimise vajadust, on väga oluline kasutada seda testi koos PSA-ga.
Kasvaja markerid
Biomarkerite tuvastamise katseid saab kasutada ka skriinimiseks, ehkki neid ei peeta tavapäraseks. Biomarkerid on ained, mida toodab eesnäärmevähk ise või keha eesnäärmevähi esinemisel. Kaks neist testidest hõlmavad 4K skoori ja eesnäärme tervise indeksit (PHI); testid, mille abil saab ennustada, millistel meestel võib tekkida eesnäärmevähk või kõrge riskiga eesnäärmevähk.
Vaidlused ja riskid
Viimastel aastatel on sõeluuringute osas olnud märkimisväärseid vaidlusi, kuna arvatakse, et PSA testimine põhjustab haiguse olulist ülediagnoosimist ja üleravi.
See tähendab, et eesnäärmevähk on jätkuvalt meeste vähiga seotud surmade teine peamine põhjus ja seda haigust võib haiguse varasemates etappides lihtsam ravida.
Aastal 2018 avaldatud ülevaade JAMA USA ennetusteenistuste töörühma jaoks jõudis järeldusele, et PSA skriining mai vähendada eesnäärmevähist tingitud surmajuhtumeid, kuid valepositiivsete tulemuste, biopsia tüsistuste ja ülediagnoosimise ohus. Praegu pole kindel, kas PSA sõeluuringuga tuvastatud eesnäärmevähi aktiivseks raviks on pikaajalisi elulemusi, kuid on teada, et järelanalüüsid (sihipärased või juhuslikud biopsiad) ja ravimeetodid võivad kujutada endast olulist riski, nagu vastavalt haiglaravi ning kuseteede või seksuaalsete kõrvaltoimete esinemine.
Pidage oma arstiga avatud vestlust selle ja enda testimise ajakava üle seoses teie üldise riskiprofiiliga.
Eesnäärmevähi arsti arutelu juhend
Hankige meie järgmise arsti vastuvõtule meie prinditav juhend, mis aitab teil õigeid küsimusi esitada.

Katsed ja protseduurid
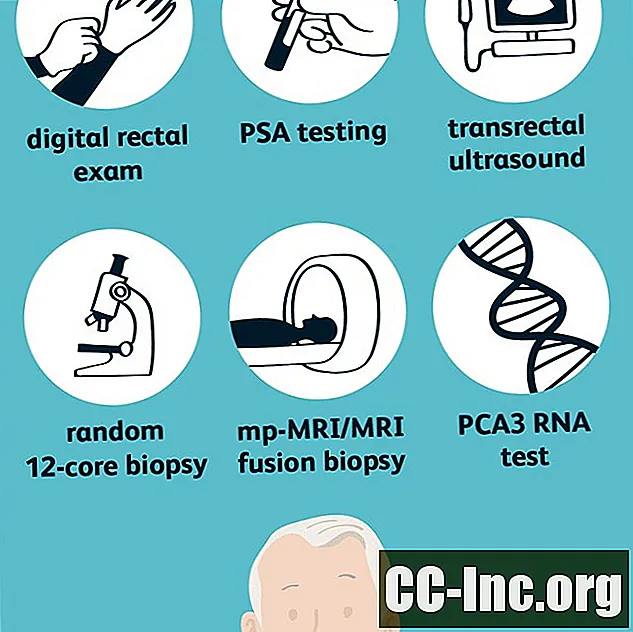
Kui skriiningtest (PSA ja / või DRE) on ebanormaalne, võib osutuda vajalikuks täiendav test diagnostiliste testidega, et teha kindlaks, kas eesnäärmevähk tegelikult esineb, ja kui on, siis vähi agressiivsus. Valikute hulka kuuluvad:
Transrektaalne ultraheli (TRUS)
Kõrvalekallete tuvastamiseks võib kasutada transrektaalset ultraheli (TRUS). Seda lähenemisviisi võib kasutada PSA tiheduse arvutamiseks üksi või kombineerituna MRI-ga, et määrata piirkonnad, millele tuleks teha biopsia. Transrektaalse ultraheli korral antakse klistiir ja pärasoolde sisestatakse õhuke määritud ultraheliuuring. Helilained edastatakse eesnäärmele (mis asub otse pärasoole ees) ja tekib eesnäärme pilt. Ebamugavustunne on tavaliselt kerge ja koosneb pärasoole täiskõhutundest. Kui TRUS on ebanormaalne, on siiski vaja biopsiat, et teha kindlaks, kas mõni ebanormaalsena tunduv piirkond on tegelikult vähk.
Juhuslik 12-tuumaline biopsia
Juhusliku 12-tuumalise biopsia võib teha juhul, kui PSA on püsivalt ebanormaalne või kui kõrvalekaldeid on tunda DRE-l või nähakse TRUS-il. Selles protseduuris võetakse proovid eesnäärme 12 juhuslikust piirkonnast ja vaadeldakse mikroskoobi all, et teha kindlaks, kas eesnäärmevähirakud on olemas.
Protseduur viiakse tavaliselt läbi ambulatoorselt. Praktikad on erinevad, kuid sageli pannakse mehed 24 tunniks enne testi selge vedelale dieedile ja tund või kaks enne protseduuri antakse neile klistiir. Vasakul täis põiega lebades tuimastatakse biokoopiate tegemise pärasoole piirkond lidokaiiniga kohapeal. Eesnäärme visualiseerimiseks kogu protseduuri vältel viiakse pärasoole õhuke ultraheli. Pärast anesteesia toimimist võetakse 12–14 proovi, sisestades eesnäärmesse õhukesed õõnsad nõelad. Protseduur võtab umbes 20 kuni 30 minutit.
Meestel võib mõni päev pärast protseduuri tekkida pärasoole valulikkus. Mõnedel meestel on mõni päev ka väljaheites, uriinis või spermas kerget verejooksu või märkmeid verest. Soojad leotused ja kompressid võivad mõningaid ebamugavusi leevendada.
Tulemused on saadaval paar päeva hiljem ja neid võib arutada isiklikult või telefoni teel.
Mitme parameetriline MRI (mp-MRI)
Kuna juhuslikud biopsiad võivad mõnest vähipiirkonnast ilma jääda ja tahtmatult normaalsed koed eemaldada, on välja töötatud ülaltoodud biopsia tehnika modifikatsioonid.
Mitme parameetriline MRI (mp-MRI) on eriline MRT tüüp, mida kasutatakse eesnäärmekoe kõrvalekallete tuvastamiseks. Protseduur sarnaneb juhusliku 12-tuumalise biopsiaga, kuid kahtlaste piirkondade määratlemiseks tehakse kõigepealt MRI. Biopsiad piirduvad siis nende ebanormaalsete ilmuvate piirkondadega, mida nimetatakse sihtbiopsiaks.
Arvatakse, et see lähenemine võib aidata vähendada eesnäärmevähi ülediagnoosimise ja ületöötlemise riski. See protseduur pole kõigis vähikeskustes saadaval ja see nõuab spetsiaalset tervishoiutöötaja koolitust.
MRI sulandbiopsia
MRI sulandbiopsia sarnaneb multiparameetrilise MRI-ga, kuid eesnäärme ebanormaalsete piirkondade otsimiseks kasutatakse MRI ja transrektaalse ultraheli (TRUS) kombinatsiooni. Samamoodi arvatakse, et selektiivsed biopsiad tehakse sel viisil saadud teabe põhjal, mis parandab diagnoosi täpsust. Nagu mitmeparameetrilise MRI puhul, ei ole protseduur kõikjal saadaval ja see nõuab spetsiaalset erialast koolitust.
Eesnäärmevähi geeni 3 (PCA3) RNA test
Üle 50-aastastel meestel, kui PSA on püsivalt tõusnud, kuid biopsia ei näita vähki, võib soovitada geneetilise testi geeni 3 (PCA3) RNA-d. See test mõõdab PCA3 RNA ja PSA RNA suhet uriinis. Kui test on kõrgendatud, võib soovitada korrata biopsiat.
Etapikatsed
Ülaltoodud testid võivad kinnitada eesnäärmevähi diagnoosi, kuid ei ütle arstidele, kui agressiivne on kasvaja või kui kaugele see on levinud. Pidage meeles, et paljud eesnäärmevähid ei ole agressiivsed ja ei tekitaks üksi jäädes kunagi probleemi. Gleasoni skoori hindamine toimub kasvaja agressiivsuse kirjeldamiseks ning leviku tõendite otsimiseks võib teha labori ja pildistamise teste.
Gleasoni skoori hindamine
Gleasoni skoori määramiseks antakse kasvaja kahes erinevas piirkonnas eesnäärmevähirakkudele hinne vahemikus 3 kuni 5, lähtudes nende välimusest mikroskoobi all.
Hinne 3 tähendab, et rakud sarnanevad normaalsete eesnäärmevähirakkudega (hästi diferentseerunud); skoor 5 tähendab, et rakud tunduvad väga ebanormaalsed (halvasti diferentseerunud).
Lõpliku Gleasoni skoori kindlakstegemiseks ühendatakse kahe biopsia kaks skoori:
- 6. hooaeg:Hinne 6 määratleb madala astme vähi, kus rakud tunduvad sarnaselt normaalsete eesnäärmerakkudega. Tõenäoliselt need kasvajad ei kasva ega levita.
- 7. hooaeg: Neid kasvajaid peetakse keskmise raskusastmega vähkideks ja rakud on mõõdukalt ebanormaalsed.
- Gleason 8 kuni 10: Neid kasvajaid peetakse kõrgekvaliteedilisteks vähkideks ja rakud tunduvad tavalistest eesnäärmerakkudest väga erinevad. Need kasvajad kasvavad ja levivad tõenäolisemalt.
Nende skooride põhjal paigutatakse eesnäärmevähk sageli rühmadesse, mida nimetatakse palgaastmeteks, ja need palgaastmed lisatakse etapiviisiliselt (allpool).
- 1. klassi rühm: Gleason 6 kasvajad
- 2. klassi rühm:Gleason 7 kasvajad (3 + 4 = 7). Need koosnevad peamiselt hästi vormitud näärmetest.
- 3. klassi rühm:Sisaldab teist tüüpi Gleason 7 kasvajaid (4 + 3 = 7). Need koosnevad peamiselt halvasti moodustunud näärmetest.
- 4. klassi rühm:Gleason 8 kasvajad
- 5. klassi rühm: Gleason 9 ja Gleason 10 kasvajad
Gleasoni skoori põhjal võib kasvaja edasiseks staadiumiks teha täiendavaid katseid.
Eesnäärmevähk levib tavaliselt kõigepealt eesnäärmega vahetult külgnevates kudedes, sealhulgas seemnepõiekestes, pärasooles, põies ja lümfisõlmedes.
Samuti on eesnäärmevähil väga tugev kalduvus luudesse levida.
See on kõige levinum selgroo alumises osas, vaagnas ja jalgade ülemises osas, ehkki eesnäärmevähk võib luudesse levida kõikjal kehas.
Lab testid
Lisaks PSA tasemele, mis sisaldub lavastamises, võib koos pilditestidega teha ka leeliselise fosfataasi taseme veres, kuna luumetastaaside esinemisel võib see vereanalüüs tõusta.
Kujutise testid
Eesnäärmevähi leviku otsimiseks lähedalasuvatesse kudedesse ja ka kaugetesse kudedesse, näiteks luusse, võib teha pilditeste. Neid katseid pole sageli vaja varajase eesnäärmevähi või madala Gleasoni skooriga (vt allpool) korral. Testid võivad hõlmata järgmist:
- MRI: MRI-st võib olla abi selle kindlakstegemisel, kas vähk on levinud seemnepõiekestesse, lümfisõlmedesse või muudesse piirkondadesse.
- Kompuutertomograafia: CT-d kasutatakse harvemini kui MRI-d, kuid see võib olla kasulik lümfisõlmede seotuse otsimiseks.
- Luu skaneerimine: Luude skaneerimisel süstitakse vereringesse radioaktiivset märgistusainet ja tehakse pilt, et otsida luudesse imendumist, mis võib tähendada luumetastaase.
- PET-i skaneerimine: Klassikaline positronemissioontomograafia (PET-skaneerimine) 18-F-fluorodeoksüglükoos (FDG) on eesnäärmevähi ravis piiratud, kuna FDG omastamine eesnäärmevähi korral on väga erinev. Fluciclovine F-18 (Axumin) võib kasutada eesnäärmevähi kahtlusega meestel.
Geenide testimine
Hiljuti on geenitestid mänginud rolli mõne eesnäärmevähi agressiivsuse määramisel. Mutatsioonide näited, mis on seotud nii suurenenud eesnäärmevähi tekkimise riskiga kui ka suurema tõenäosusega, et diagnoositud eesnäärmevähk on agressiivne BRCA2 geenimutatsioonid, mutatsioonid BRCA1, ATM, CHEK2, NBD ja palju muud. Saadaval on mitu paneeli, mis testivad mitut sellist mutatsiooni, sealhulgas Oncotype Dx, ProstaVysion, Prolaris, Test ja Decipher.
Praegu tehakse geeniteste sageli neile, kellel on perekonnas esinenud eesnäärmevähki, või neile, keda ravitakse mõnes suuremas uurimistööle suunatud vähikeskuses, kuid tõenäoliselt muutuvad need testid tavaliseks nii diagnoosimisel kui ka lavastamisel haiguse tulevikus.
Etapid
Kui eesnäärmevähk on diagnoositud ja vähi leviku hindamiseks ning testide tegemiseks määratakse vähile staadium vähi astme, PSA taseme ja vähi ulatuse põhjal.
TNM lavastus
Nagu paljude teiste vähkkasvajate puhul, võib ka eesnäärmevähi TNM-staadium määramine aidata määrata kõige sobivamaid ravimeetodeid ja prognoosida prognoose. Selles süsteemis tähistab T kasvajat, N tähistab lümfisõlmi ja M tähistab metastaase, nende tähtedele järgnevate numbritega kirjeldatakse leviku ulatust.
Kliiniline TNM-i staadium
Kliinilises etapis on T jaotatud:
T0: T0 kasvajate korral ei ole eesnäärmes kasvaja tõendeid.
T1: Need kasvajad avastatakse sageli "juhuslikult", kui eesnäärme operatsioon tehakse mõnel muul põhjusel, näiteks BPH või nõela biopsia suurenenud PSA korral, ja digitaalses rektaalses uuringus või pildistamise uuringutes ei täheldata kõrvalekaldeid. Need on jaotatud järgmiselt:
- T1a: kasvajat leidub vähem kui 5% eesnäärmekoes.
- T1b: kasvajat leidub rohkem kui 5% eesnäärmekoes.
- T1c: kasvaja leitakse nõelbiopsia käigus, mis viiakse läbi suurenenud PSA tõttu.
T2: kasvaja on piisavalt suur, et seda saaks tunda rektaalsel uuringul, kuid see pole levinud eesnäärmest kaugemale. See on jaotatud järgmiselt:
- T2a: kasvaja esineb ainult poolel eesnäärme ühel küljel.
- T2b: kasvaja hõlmab rohkem kui pool eesnäärme ühest küljest, kuid ei hõlma teist poolt.
- T2c: kasvaja esineb eesnäärme mõlemal küljel.
T3: kasvaja on levinud eesnäärmest kaugemale lähedalasuvatesse kudedesse.
- T3a: Kasvaja on kasvanud eesnäärmest kaugemale, kuid mitte seemnepõiekesteni.
- T3b: kasvaja on levinud seemnepõiekestesse.
T4: Kasvaja on kas fikseeritud (liikumatu) või on kasvanud eesnäärme- ja seemnepõiekestest väljapoole jäävatesse kudedesse, näiteks põie, pärasoole, vaagna seina, vaagna (levaatori) lihastesse või urineerimist kontrollivasse lihasesse (väline sulgurlihas).
Patoloogilises etapis on T jaotatud:
T2: kasvaja on ainult eesnäärmes.
T3: kasvaja ulatub eesnäärmest kaugemale
- T3a: kasvaja hõlmab põie kaela.
- T3b: kasvaja ulatub seemnepõiekestesse.
T4: kasvaja on fikseeritud (liikumatu) või kasvab teistesse piirkondadesse kui seemnepõiekesed, näiteks pärasoole, põie, vaagna seina või levatorlihased.
N jaguneb järgmiselt:
- N0: vähk ei ole levinud ühtegi piirkondlikku lümfisõlme.
- N1: vähk on levinud piirkondlikesse lümfisõlmedesse.
M jaguneb:
- M0: vähk pole levinud (metastaseerunud).
- M1: vähk on metastaseerunud. M1-l on kolm alajaama:
- M1a: vähk on levinud kaugetesse lümfisõlmedesse (muud lümfisõlmed kui läheduses asuvad vaagna lümfisõlmed).
- M1b: vähk on metastaseerunud luudesse.
- M1c: vähk on levinud teistesse kehapiirkondadesse.
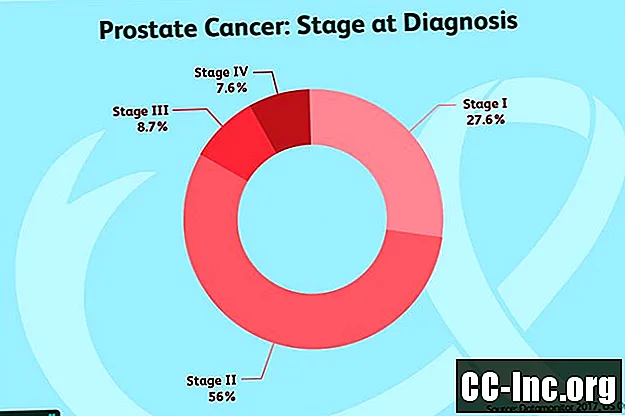
Nende TNM-i väärtuste põhjal jaguneb eesnäärmevähk neljaks etapiks, mida Ameerika vähi ühiskomitee on ajakohastanud. Varasemad etapid kasvavad aeglaselt, suurema tõenäosusega kasvaja kasvab ja levib kõrgemate staadiumitega.
I etapp:Rektaalsel uuringul ei saa neid kasvajaid tunda ja need hõlmavad eesnäärme ühe poole või vähem. Radikaalse prostatetoomia korral piirdub vähk eesnäärmega. Rakud näevad välja väga normaalsed (1. klassi rühm). PSA on alla 10.
II etapp: Need kasvajad ei ole levinud eesnäärmest kaugemale ja PSA on alla 20.
- IIA etapp: Neid kasvajaid ei saa tunda. Radikaalse prostatetoomia korral piirdub vähk eesnäärmega. PSA on vahemikus 10 kuni 20. Hinne on 1.
- IIB etapp: Neid kasvajaid võib rektaalsel uuringul tunda või mitte. Need on klassifitseeritud kui T1 või T2. PSA on alla 20. Hinderühm on 2.
- IIC etapp: Neid kasvajaid võib eksamil tunda või mitte. Need on T1 või T2. PSA on alla 20 ja klassirühmas 3 kuni 4.
III etapp: Neid kasvajaid peetakse lokaalselt kaugelearenenud ja need erinevad II staadiumi kasvajatest selle poolest, et PSA tase on kõrge, kasvaja on kasvanud või kasvaja on kõrge (agressiivne).
- IIIA etapp: Vähk pole levinud eesnäärmest kaugemale lähedalasuvatesse kudedesse ega seemnepõiekestesse. PSA on 20 või rohkem. Hinne rühm on 1 kuni 4.
- IIIB etapp: Kasvaja on levinud eesnäärmest kaugemale lähedalasuvatesse kudedesse ja võib levida kusepõie või pärasoole. PSA võib olla mis tahes tase. Hinne rühm on 1 kuni 4.
- IIIC etapp: Vähk võib olla eesnäärmes või levinud lähedalasuvatesse kudedesse (mis tahes T), kuid rakud tunduvad väga ebanormaalsed (5. astme rühm).
IV etapp: IV staadiumi eesnäärmevähk on levinud eesnäärmest kaugemale.
- IVA etapp: Vähk on levinud piirkondlikesse lümfisõlmedesse (N1) ja võib olla ükskõik milline T, omada PSA ja olla mis tahes raskusastmega rühm.
- IVB etapp: Vähk on levinud kaugetesse lümfisõlmedesse või muudesse kehapiirkondadesse.
Riskigrupid
Eesnäärmevähid jagunevad ka riskirühmadeks. Riiklik terviklik vähivõrgustik on ühendanud teavet, sealhulgas PSA tase, eesnäärme suurus, biopsia tulemused ja staadium, et ennustada eesnäärmevähi kasvu ja leviku võimalust.
- Väga madal risk: Need kasvajad leitakse biopsia (T1c) käigus, kuid DRE ja ka pildistamise testid on normaalsed. PSA on alla 10 ng / ml ja Gleasoni skoor on 6. Põhibiopsia proovidest leiti kasvaja vähem kui 3 proovist ja see hõlmas pool või vähem põhiproovi koest.
- Madal risk: Nende kasvajate hulka kuuluvad kasvajad, mis on T1a, T1b, T1c ja T2a, PSA on väiksem kui 10 ng / ml ja Gleasoni skoor 6.
- Vahepealne: Vaheriskiga kasvajad klassifitseeritakse kas T2b või T2c, VÕI PSA on vahemikus 10 kuni 20 ng / ml või VÕI Gleasoni skoor on 7.
- Kõrge riskiga: Suure riskiga tuumorid klassifitseeritakse kas T3a hulka, VÕI PSA on suurem kui 20 ng / ml või VÕI Gleasoni skoor on 8–10.
- Väga kõrge risk: Kasvajad, mis on väga kõrge riskiga, klassifitseeritakse T3b või T4, OR-de esmane Gleasoni skoor on 5, VÕI nelja või enama biopsiaproovi Gleasoni skoor on 8 kuni 10 / 4. või 5. rühma.
Korduvuse testid
Pärast eesnäärmevähi esmast ravi võivad mõned vähid korduda. Kui eesnäärmevähk taastub, võib see toimuda lokaalselt (algse kasvaja koha lähedal) või kaugel (näiteks luudes).
Eesnäärmevähid korduvad suurema tõenäosusega, kui need on levinud eesnäärmest kaugemale, kui neil on kõrgem Gleasoni skoor, kui neil on kõrgem staadium ja kui vähk oleks levinud lümfisõlmedesse.
Pärast ravi jälgitakse PSA-d, kuigi testimise sagedus võib sõltuda nii kasvaja algstaadiumist kui ka kasutatavatest ravimeetoditest. PSA tase pärast ravi võib ennustada haiguse prognoosi kolmel viisil:
- PSA kahekordistumise aeg: mida kiiremini PSA kahekordistub, seda suurem on tõenäosus, et vähk levib ja seda on raske ravida.
- PSA madalaim väärtus: pärast ravi nimetatakse absoluutselt madalaimat taset, millele PSA langeb, PSA madalaimale tasemele. See arv võib kirjeldada nii ravi edukust kui ka kordumise ohtu. Üldiselt on PSA madalaim väärtus 0,5 ng / ml või suurem seotud suurema kordumise riskiga.
- Relapseerumisintervall: mida kiiremini PSA pärast ravi hakkab tõusma, seda halvem on prognoos üldiselt.
Kui PSA suureneb või kui ilmnevad sümptomid, võivad kordumise otsimise testid hõlmata järgmist:
- Luu skaneerimine: eesnäärmevähi kaugete korduste levinum koht on luu.
- CT
- MRI
- Aksumiini või C-11 koliini PET-skaneeringud, mida võib kasutada eesnäärmevähi kordumise tuvastamiseks, enne kui see leitakse teistest pildistamistestidest.
Diferentsiaaldiagnoosid
Kogu see teave on teile kasulik, kui teil on positiivne sõeluuring või kui teil on ametlikult diagnoositud eesnäärmevähk ja peate oma haigusest paremini aru saama. Siiski on oluline teada, et paljud muud tingimused võivad põhjustada sarnaseid sümptomeid.
Kui mõnda neist seisunditest saab eesnäärmevähist kergesti eristada, siis teised pakuvad suuremat väljakutset.
Magnetresonantstomograafia (MRI) edusammud on oluliselt parandanud võimet eristada eesnäärmevähki ja mõnda seisundit, mida varem oli raske eristada.
Eesnäärmevähi diferentsiaaldiagnoosimisel tuleb arvesse võtta tingimusi ja põhjuseid:
- Healoomuline eesnäärme hüperplaasia (BPH), ka eesnäärme suurenemine, tavaline seisund, mida iseloomustab eesnäärme healoomuline suurenemine
- Prostatiit - seisund, mis hõlmab eesnäärmepõletikku ja võib olla äge (lühiajaline) või krooniline
- Kuseteede infektsioonid
- Ureetriit, kusiti põletik, eesnäärmega ümbritsetud toru
- Ravimid, näiteks diureetikumid ("veetabletid") ja kofeiini tarbimine
- Põievähk
- Uneapnoe
- Jaga
- Klapp
- E-post