Sisu
- Katse eesmärk
- Diagnoos
- Riskid ja vastunäidustused
- Enne testi
- Testi ajal
- Pärast testi
- Tulemuste tõlgendamine
Kui täheldatakse kõrvalekaldeid, võib käärsoolevähi, vähieelsete polüüpide või muude probleemide, näiteks põletikulise soolehaiguse diagnoosimiseks aidata biopsia või polüübi eemaldamist.
Katse eesmärk
Kolonoskoopiat võib teha sõeluuringuna (skriiningkolonoskoopia) vähi või polüüpide tõendite leidmiseks või diagnostiliste testidena (diagnostiline kolonoskoopia), kui kahtlustatakse teatud probleeme.
Sõelumine
Ehkki mõnede vähi sõeluuringute, näiteks eesnäärmevähi PSA testide kasulikkuse üle on olnud poleemikat, on selgelt näidatud, et kolonoskoopia skriinimine vähendab riski, et inimene sureb käärsoolevähki.
Kolonoskoopia on vähi sõeluuringute hulgas ka mõnevõrra ainulaadne. Enamik sõeluuringuid tehakse vähi leidmiseks kõige varasemates etappides, mida nimetatakse "varajaseks avastamiseks". Siiski võib kolonoskoopia mängida rolli ka ennetamisel. Kui vähieelne polüp leitakse ja eemaldatakse enne, kui sellel on aega vähkkasvajaks areneda, võib ka kolonoskoopia ära hoida käärsoolevähk ei esine.
Neile, kellel on keskmiselt käärsoolevähi tekkimise oht, soovitavad mõned meditsiinilised organisatsioonid kolonoskoopiat sõeluda 50-aastaselt ja seejärel iga 10 aasta tagant, kui tulemused on esialgu normaalsed. Teise võimalusena soovitab Ameerika Vähiliit skriinida alates 45. eluaastast keskmise riskiga inimeste jaoks. Sõeluuringuid soovitatakse nooremas eas (ja sagedamini) ka neile, kellel on käärsoolevähi riskifaktorid, näiteks:
- Haigus perekonnas
- Pärilikud sündroomid, näiteks Lynchi sündroom või perekondlik adenomatoosne polüpoos
- Vähieelsete polüüpide ajalugu
- Anamneesis põletikuline soolehaigus (IBS), näiteks Crohni tõbi või haavandiline koliit. IBS-i korral tuleb mõnikord teha kolonoskoopiat sama regulaarselt kui igal aastal, et hinnata põletiku taset ja selle mõju koolonile.
Diagnoos
Diagnostilist kolonoskoopiat võib soovitada neile, kellel on käärsoolevähi sümptomid või tunnused, näiteks:
- Pärasoole verejooks
- Sooleharjumuste muutus
- Väljaheite värvi või kuju muutus
- Tunne nagu vajadus defekatsiooni järele ka pärast soole liikumist (tenesmus)
- Kõhuvalu või puhitus
- Tahtmatu kaalulangus
- Seletamatu aneemia
Massid või muutused sooles võivad anda märku vähi olemasolust ning diagnoosi kinnitamiseks või ümberlükkamiseks on tavaliselt vaja biopsiat.
Kolonoskoopia võib tuvastada ka:
- Käärsoole polüübid: nii vähieelsed kui ka vähieelsed tüübid
- Rektaalse verejooksu allikas, kui see on olemas
- Haavandid
- Fistulid: selliste haiguste nagu Crohni tõbi korral võivad käärsoole ja teiste kehapiirkondade, näiteks pärasoole ümbritseva naha vahel esineda ebanormaalsed läbipääsud.
Täiendavad testid
Kui kolonoskoopia käigus leitakse jämesooles ebanormaalne piirkond või mass, võib biopsia tegemiseks kasutada kolonoskoobi lõpus asuvat spetsiaalset kinnitust. Kui polüüp leitakse, võib selle eemaldada, kasutades kolonoskoopil olevat traadi aasakinnitust (polüpektoomia). Proovid saadetakse laborisse edasiseks testimiseks.
Piirangud
Ligikaudu 10 protsendi inimeste jaoks ei saa kolonoskoopi sisestada kuni käärsoole alguseni (parem käärsool). Selles piirkonnas leitakse märkimisväärne arv käärsoolevähki. Need isikud võivad selle piirkonna hindamiseks vajada korduvat kolonoskoopiat või virtuaalset kolonoskoopiat.
Sarnased testid
Erinevalt tavapärasest, invasiivsest kolonoskoopiast, hõlmab virtuaalne kolonoskoopia (nimetatakse ka CT kolonograafiaks) jämesoole kaudset jälgimist kompuutertomograafia abil pärast seda, kui inimene joob kontrastlahuse. Virtuaalset kolonoskoopiat soovitatakse teha iga viie aasta tagant, võrreldes tavapärase protseduuri puhul 10 aastaga.
Käärsoolevähi tekke keskmise riskiga inimeste jaoks pakuvad protseduurid sarnast efektiivsust, kuigi virtuaalse kolonoskoopia abil avastatakse lamedaid kahjustusi (istuvaid kahjustusi) või väikeseid (alla 6 millimeetri) polüüpe vähem. Neile, kellel on kõrgenenud risk käärsoolevähi korral, kellel on sellised sümptomid nagu verejooks või põletikuline soolehaigus, on eelistatud lähenemisviis tavapärane kolonoskoopia.
Tavapärase kolonoskoopia üks selge eelis on see, et protseduuri käigus saab teha biopsia või polüübi. Kui virtuaalsel kolonoskoopial avastatakse mõni neist kahjustustest, tuleb seejärel teha tavapärane kolonoskoopia (ja jämesool ettevalmistamist võib osutuda vajalikuks korrata, kui katseid ei saa teha samal päeval).
Muud testid
Aastate jooksul on hinnatud teisi katseid, et avastada käärsoolevähk kõige varasemates etappides, kuigi ükski neist pole sama efektiivne kui kolonoskoopia. Guaiaci määrdekatse (kombineerituna arsti rektaalse uuringuga) või varjatud fekaalse vereanalüüs (testid, mis tehakse kodus kolme eraldi soole liikumisega) võivad verd tuvastada ja riikliku vähiinstituudi andmetel on guaiac smear kasulik skriiningtest kui seda tehakse üks kuni kaks aastat.
Hinnatud on ka baariumklistiire, kuid need jätavad märkimata rohkem vähkkasvajaid kui kolonoskoopia. Selles protseduuris tehakse röntgeniuuring pärast baariumi käärsoole sisestamist.
Paindlik sigmoidoskoopia on veel üks skriinimisvõimalus, kuid selle kasutamine on kolonoskoopia suurema efektiivsuse tõttu vähenenud. Sigmoidoskoopia kasutab toru käärsoolevähi või kolonoskoopiaga sarnaste polüüpide skriinimiseks, kuid hindab ainult jämesoole vasakut külge. Sellisena jääb sigmoidoskoopia kasutamata märkimisväärsel hulgal käärsoolevähki ja polüüpe.
Riskid ja vastunäidustused
Nagu iga meditsiiniline protseduur, on ka kolonoskoopial potentsiaalsed riskid (mõned on seotud testi ettevalmistamisega, mõned on seotud protseduuriga ise), samuti põhjused, miks testi ei tohiks läbi viia.
Ettevalmistusriskid
Kolonoskoopia saamiseks tuleb käärsoolest eemaldada kõik väljaheited. Teie arst soovitab teil selle tegemiseks vajalikke samme (täpsem teave allpool).
Selle pingutuse tagajärjel võib tekkida vedeliku ülekoormus (mõnede lahtistitega alla neelatud vedeliku suure hulga tõttu) ja elektrolüütide tasakaaluhäired (klistiiride kasutamise tõttu), kuid see on murettekitav peamiselt neile, kellel on selliseid haigusseisundeid nagu kongestiivne südamepuudulikkus või neeruhaigus.
Protseduuri riskid
Kolonoskoopia protseduuri võimalike riskide hulka kuuluvad:
- Verejooks-Verejooks toimub umbes ühel 1000-st kolonoskoopiast ja on tõenäolisem, kui polüüp eemaldatakse. Enamasti taandub verejooks iseenesest ilma ravita.
- Infektsioon-Kolonoskoopia järel on infektsioonid haruldased, kuid käärsoole ebapiisava ettevalmistamise korral on need tõenäolisemad.
- Käärsoole perforatsioon-Jämesoole perforatsioon (käärsoole pisar) võib ilmneda kas siis, kui õhk süstitakse käärsoole või kui mõni instrument perforeerib soolestikku. Aastal 2013 avaldatud uuring, milles vaadeldi üle 80 000 kolonoskoopiat World Journal of Gastroenterology leidis, et perforatsiooni määr oli 0,06 protsenti. Riskitegurite hulka kuulusid vanuse suurenemine, hospitaliseerimine (intensiivravis) protseduuri ajal, anamneesis kõhuvalu ja Crohni tõbi. Selles uuringus ei olnud neil, kellel oli biopsia või polüübi eemaldamine, suurem perforatsiooni oht.
- Postpolüpektoomia sündroom-Polüpolektoomia sündroom esineb ligikaudu ühel kolonoskoopiast 1000-st ja on kõige levinum, kui polüp eemaldatakse ja verejooksu peatamiseks polüübi põhjas kasutatakse elektrokoagulatsiooni (cautery või põletamine). Sümptomiteks on palavik, kõhuvalu ja kõrgenenud valgete vereliblede arv.
- Reaktsiooni oht või allergia rahustamiseks kasutatava anesteetikumi suhtes
Vastunäidustused
Kolonoskoopia jaoks pole absoluutseid vastunäidustusi, kuid on teatud kordi, kus protseduuri võimalikke eeliseid tuleks kaaluda riskide suhtes, sealhulgas fulminantse koliidi ja käärsoole haavanditega (see võib suurendada perforatsiooni riski) ja toksilise megakooloni juhtumeid. .
Kolonoskoopiat tohib teha ainult äärmise vajaduse korral raseduse ajal (näiteks kui kahtlustatakse käärsoolevähki või kui jämesoole operatsiooni asemel võib kasutada kolonoskoopiat).
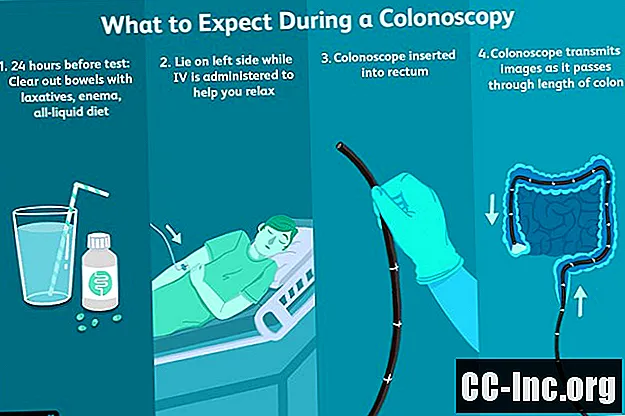
Enne testi
Protseduuri seadistamisel räägib arst teiega kolonoskoopia kasulikkusest ja võimalikest riskidest, kõigist teie sümptomitest ja käärsoolevähi riskifaktoritest. Kui teil on varem olnud kolonoskoopia või mõni muu käärsoolevähi sõeluuring, palub arst teil oma andmed hankida, kui testid tehti mõnes muus kliinikus või haiglas. Ta räägib ka teiega regulaarse kolonoskoopia tegemise olulisusest ja püüab vähendada kõiki hirmusid või muresid, mis teil selle protseduuri suhtes on. Kui teil on küsimusi, küsige neid kindlasti.
Ajastus
Kolonoskoopia protseduuri enda jaoks kuluv keskmine aeg on umbes 30 minutit, kuid selle testi kavandamisel on oluline arvestada tervikpildiga, kuna see nõuab ettevalmistusetappe, mida võib-olla tuleb alustada mitu päeva enne protseduuri, samuti taastumisaega .
Kui jõuate oma testi päeval, vajate aega, et meditsiiniõde paigutaks IV ja räägiks protseduurist ja anesteesiast. Pärast protseduuri võivad inimesed võtta palju aega, kuni nad on täielikult erksad ja lahkumiseks valmis.
Asukoht
Kolonoskoopia võib teha ambulatoorses endoskoopiakeskuses või haiglas. Need asukohad on varustatud anesteesia saamise ajal teie jälgimiseks ja on valmis võimalike hädaolukordade lahendamiseks.
Käärsoole ettevalmistamine
Kolonoskoopia ettevalmistamist soole puhastamiseks kõigist väljaheidetest peetakse sageli protseduuri kõige keerukamaks osaks. Ehkki ettevalmistamine võib võtta aega ja võib tunduda isegi ülepaisutatuna, on oluline järgida iga sammu hoolikalt. Kolonoskoopiate ajakava muutmine ebapiisava käärsoole ettevalmistamise tõttu on haruldane, kuna see võib tulemusi mõjutada. Kahjuks tähendab see, et ettevalmistus tuleb uuesti teha.
Käärsoole puhastamiseks kasutatakse enamasti lahtistite ja klistiiride kombinatsiooni. Lahtistid stimuleerivad käärsoole väljaheidete läbimist (põhjustades kõhulahtisust) ja neid võib kasutada kas pillide või vedelal kujul. Mõni neist preparaatidest nõuab, et te jootaksite kuni galloni vett ja need, kellel on olnud südamepuudulikkus või neeruhaigus, peaksid oma arstiga rääkima parimast lähenemisviisist. Neile, kes on eakad või kellel on haigus, näiteks neeruhaigus, võivad polüetüleenglükooliga valmistatud preparaadid olla ohutumad kui naatriumfosfaadi lahuseid sisaldavad ravimid.
Klistiirid hõlmavad lahuse sisestamist läbi päraku jämesoolde, lahuse teatud aja hoidmist ja seejärel väljaheite läbimist.
Plaanige terve päev enne protseduuri hõlpsasti vannitoale juurde pääseda.
Toit ja jook
Kolm päeva (ja kuni nädal) enne kolonoskoopiat soovitatakse teil vältida teatud toite, sealhulgas popkorn, seemned ja pähklid, toored puu- ja köögiviljad, teraviljad ja kartulikoored. Need toidud võivad kleepuda jämesoole voldikestesse, häirides nii jämesoole piisavat ettevalmistamist kui ka protseduuri ajal potentsiaalselt kolonoskoopi imemist, ummistades instrumendi.
Päev või kaks enne protseduuri on tavaliselt soovitatav kasutada vedelat dieeti. Selge vedel dieet võib sisaldada vett, puljongit, selgeid mahlasid (õunamahl või selge viinamarjamahl), želatiini, tavalist kohvi (koorteta) või spordijooke.
Kui teile tehakse kolonoskoopia hommikul, soovitavad arstid tavaliselt pärast keskööd mitte midagi süüa ega juua. Kui teil on ravimeid, mida peate võtma, võite neid võtta ühe lonksu veega.
Ravimid
Teie arst räägib teiega, milliseid ravimeid võite enne kolonoskoopiat jätkata või peate selle lõpetama. Kui teil on vere vedeldajaid, on ideaalne need enne protseduuri lõpetada, kuid mõnikord kaalub nende ravimite kasu üles verejooksu oht. Nende ravimite hulka kuuluvad:
- Antikoagulandid, nagu Eliquis (apiksabaan), Xarelto (rivaraksobaan), Coumadin (varfariin), Fragmin (daltepariin), Pradaxa (dabigatraan) ja Lovenox (enoksapariin)
- Trombotsüütidevastased ravimid, nagu Plavix (klopidogreel), Effient (prasugreel) ja Pletal (tsilostasool)
Enamik arste soovitab ka kuni nädal või kaks enne kolonoskoopiat vältida aspiriini ja mittesteroidseid põletikuvastaseid ravimeid, näiteks Advil (ibuprofeen). Jällegi rääkige oma arstiga, kui te võtate aspiriini südamehaiguste tõttu või et vähendada südameataki oht.
Mõned vitamiinid ja toidulisandid võivad samuti pikendada verejooksu aega. Arutage kindlasti mitte ainult oma retseptiravimeid, vaid ka kõiki muid ravimeid, mida te oma arstiga võtate.
Mida kanda
Enne protseduuri muutute hommikumantliks, kuid lahtiste ja mugavate rõivaste kandmine, eriti ümber vöökoha, võib aidata teil protseduuri järgides end mugavamalt tunda. Ehted on kõige parem jätta koju.
Kulud ja tervisekindlustus
Ravikindlustusseltsid peavad katma kolonoskoopiate skriinimise, mis on tellitud vastavalt juhistele. Kui teie arst soovitab kolonoskoopiat teha varasemas eas või meditsiinilise seisundi tõttu sagedamini, peate võib-olla hankima eelneva loa.
Kolonoskoopia keskmine hind on veidi suurem kui 3000 dollarit ja võib ulatuda kuni 5000 dollarini.
Kindlustamata või alakindlustuseta on mitmeid kolonoskoopia võimalusi, sealhulgas riiklikud programmid, kohalikud programmid ja mittetulundusühingute pakutav abi, näiteks Colon Cancer Alliance'i pakutav rahaline abi sinise lootusega. Organisatsioon ColonoscopyAssist on käärsoolevähi sõeluuringuprogramm, mille kaudu inimesed saavad leida odavat kolonoskoopiat 1075 dollari eest.
Mida tuua
Katse päeval peaksite kaasa võtma kõik vormid, mida teil palutakse täita, ja kindlustuskaart. Samuti on kasulik kaasa võtta ajakiri või raamat juhuks, kui jõuate enne protseduuri oodata. Teil palutakse kaasa võtta juht (või korraldada transport), kuna anesteesia mõju tõttu ei saa te pärast testi juhtimist juhtida.
Testi ajal
Kui teid endoskoopiakomplekti tagasi tuuakse, osalevad teid meditsiiniõde ja protseduuri läbiviiv arst, kelleks on gastroenteroloog või jämesoolekirurg.
Eelkontroll
Teie õde vaatab teie teabe üle, kinnitab, et te pole protseduurile eelnenud tundide jooksul midagi söönud, ja räägib kõikidest teie murest. Pärast seda, kui olete kogu oma riietuse seljast võtnud ja hommikumantliks muutnud, asetab ta teie käsivarre intravenoosse joone, mille kaudu antakse teile protseduuri ajal rahustavaid ravimeid. Samuti rakendab ta teie südamelöögisageduse jälgimiseks teie rinnale elektrokardiograafi (EKG), mis registreerib teie südamelööke jälgivaid plaastreid, ja asetab sõrme pulsoksümeetri, et jälgida teie vere hapniku taset.
Kogu testi vältel
Kui teie test algab, aitab õde teil lamada külili laual ja veenduda, et teil on mugav. Seejärel antakse rahustavaid ravimeid, mis aitavad teil lõõgastuda. See jälgitav anesteesia hooldus, mida nimetatakse ka "hämaraks uneks", erineb üldanesteesiast. Kuigi paljud inimesed magavad protseduuri läbi, võite mõnikord ärgata. See tähendab, et olete väga lõdvestunud.
Kui teil on piisavalt rahustatud, sisestab arst kolonoskoobi teie pärasoolde ja hakkab ulatust ulatuma läbi teie jämesoole. Selgema ülevaate saamiseks võib soolekanali avamiseks kolonoskoopi kaudu pumbata ka veidi õhku.
Kui täheldatakse ebanormaalseid piirkondi, viiakse läbi kolopskoobi spetsiaalse tööriista abil biopsia. Samamoodi, kui leitakse polüüp või polüübid, saab need eemaldada spetsiaalse traadi silmusega. Kui protseduur on lõppenud, eemaldab arst kolonoskoobi.
Järeltest
Kui protseduur on lõppenud, jälgitakse teid endoskoopia paketis või taastekabinetis. Võite ärgata varsti pärast protseduuri või olla mõnda aega unine. Hämaraks kasutatavate ravimite tõttu ei mäleta enamik inimesi testi.
Kui olete tähelepanelik, eemaldatakse teie IV ja teie õde räägib teie ja teid juhtinud kaaslasega (kui te selle tõite). Paljudel juhtudel pakutakse inimestele pärast ärkamist ja enne koju minekut mõnda toitu (näiteks kreekerid ja mahl).
Kõik kogutud proovid saadetakse seejärel patoloogile hindamiseks.
Pärast testi
Esimesed 24 tundi võite tunda unisust ja te ei tohiks selle aja jooksul autot juhtida ega masinaid käsitseda. Anesteesia ajutise mõju tõttu mälule on soovitatav ka inimestel sel ajal kriitiliste otsuste tegemist vältida.
Pärast katset peaksite mitu päeva vältima rasket tegevust või rasket tõstmist, kuid saate ülaltoodud kaalutlusi silmas pidades jätkata enamikku igapäevaseid tegevusi. Saate jätkata oma tavalist dieeti.
Kõrvaltoimete haldamine
Kuna teil võib tekkida mõni kõhukramp, soovite olla vannitoa lähedal. Sageli paraneb kramp krampide läbimisel. Võite märkida ka kerget valu kohas, kuhu teie IV asetati; Sellele alale soojade pakkide asetamine võib leevendada ebamugavusi.
Millal arstile helistada
Kui teil tekib mõõdukas kuni raske rektaalne verejooks (teatud väike määrimine on normaalne, eriti kui polüüp eemaldati), peate tundma minestust või uimasust, õhupuudust või rinnavalu või südamepekslemist, peate kohe kutsuma oma arsti. Samuti peaksite pöörduma oma arsti poole, kui teil esineb jalgade turset, iiveldust, oksendamist, rohkem kui kerget kõhuvalu või krampe, palavikku või külmavärinaid või kui tunnete lihtsalt, et midagi pole korras.
Perforatsiooni sümptomiteks võivad olla eelkõige kõhuvalu (sageli tugev), palavik ja külmavärinad ning / või iiveldus ja oksendamine. Kuigi perforatsioone võib täheldada kohe pärast protseduuri või selle käigus, võib neid avastada alles nädala pärast. Ravi võib hõlmata lihtsalt soolestiku puhkamist, kuid see võib hõlmata endoskoopilist parandamist (parandamine kolonoskoopia abil) või operatsiooni (eriti suuremate perforatsioonide korral).
Polüpektoomiajärgse sündroomi sümptomiteks on palavik, kõhuvalu ja kõrgenenud valgete vereliblede arv ning neid võib kergesti eksitada perforatsiooniks. Ravi hõlmab intravenoosseid vedelikke ja antibiootikume, ehkki harvadel juhtudel (kui põletus ulatub läbi jämesoole kogu paksuse) võib kudede lagunemise tõttu tekkida hiline perforatsioon.
Arvestades riske, on oluline neid sümptomeid mitte ignoreerida.
Tulemuste tõlgendamine
Mõned arstid räägivad teie tulemustest pärast protseduuri, teised aga saadavad aruande koopia teie esmatasandi arstile, kes seejärel teavet teiega jagab. Isegi kui testi sooritav arst räägib teie tulemustest, peaksite oma arusaama kinnitamiseks rääkima oma esmatasandi arstiga, kuna paljud inimesed on protseduuri järgides udused.
Kui te pole mõne päeva jooksul tulemusi saavutanud, helistage kindlasti oma arstile. Ärge arvake, et teie tulemused on normaalsed, kui te midagi ei kuule.
Arst annab teile teada, kas teie test oli positiivne või negatiivne ja kui see oli positiivne, siis millised olid leiud, näiteks haavandite (avatud haavandid), põletikupiirkondade, fistulite, polüüpide või vähi olemasolu.
Kui polüüp leitakse ja eemaldatakse või kui tehakse mõni muu piirkond, siis palutakse patoloogil uurida kõrvalekaldeid, et teha kindlaks, kas see on vähkkasvaja, või polüübi korral, millist tüüpi polüüp leiti ja kas see oli vähieelne või mitte. Need tulemused ei pruugi mitu päeva saadaval olla.
Järeltegevus
Kui teie kolonoskoopia on täiesti normaalne ja teil on keskmiselt käärsoolevähi tekkimise oht, soovitatakse järeltesti tavaliselt 10 aasta pärast. Kui teil on varem olnud polüüpe, peate võib-olla pöörduma selle asemel viie aasta pärast. Järelkontroll ühe aasta jooksul on siiski soovitatav, kui eksam oli puudulik jämesoole väljaheidete olemasolu tõttu. Neile, kellel on muid käärsoolevähi või käärsoolehaiguste riskitegureid, võib soovitada veelgi varasemat kontrolli.
Kui teie test on ebanormaalne, järelkontroll sõltub testi tulemustest. Kui vähieelne polüüp leitakse ja eemaldatakse, soovitatakse viie aasta jooksul sageli korrata testi, kuid seda tuleks korrata varem, kui polüpi läbimõõt oli üle ühe sentimeetri (umbes pool tolli); kui leiti rohkem kui kaks polüüpi; või kui polüüpe peeti kõrge riskiga (kõik vähieelsed polüübid pole ühesugused).
Kui leitakse käärsoolevähi tõendeid, tehakse käärsoolevähi edasiseks diagnoosimiseks ja selle staadiumiks määramiseks katsed, et määrata sobiv ravi.
Kolonoskoopia käigus võib leida ka muid terviseseisundeid ning järelkontroll ja edasised testid sõltuvad konkreetsest seisundist.
Sõna Verywellist
On tõsi, et kolonoskoopia läbiviimine pole see, mida keegi "lõbusaks" peaks. See on aga uskumatult kasulik diagnostiline test. Ilma selleta areneks ja / või sureks käärsoolevähki rohkem inimesi. Lisaks ei pruugi teiste seedehaigustega inimesed kunagi saada täpset diagnoosi ega efektiivset ravi. Kolonoskoopia on kindlasti test, mida tasub soovituse korral teha. Enamik inimesi on üllatunud, kui lihtne see on, ja kui seda kasutatakse käärsoolevähi sõeluuringul, ei pruugi seda vaja kümme aastat korrata.